當前位置:高考升學網(wǎng) > 醫(yī)療保險 > 正文
南寧職工醫(yī)保報銷比例是多少及報銷條件流程說明
更新:2023-09-15 10:39:17 高考升學網(wǎng)醫(yī)療保險報銷范圍是什么?在報銷時,很多人不太明白為什么有些藥品可報銷,有些藥品卻不給報銷,尤其奇怪自己不能報銷的藥品,為什么同樣的醫(yī)保,別人卻可以報銷。也給不同的參保人帶來或喜或憂的情緒。所以我們?nèi)媪私忉t(yī)療保險的報銷范圍,醫(yī)保對每個人都是公的,我們能不能享受到它帶給我們的福利,就要看我們是不是熟知“游戲規(guī)則”了。
城鎮(zhèn)居民門診報銷比例:
參保人員在定點社區(qū)衛(wèi)生服務機構或基層醫(yī)療機構門診發(fā)生的醫(yī)療費用,由門診統(tǒng)籌基金支付55%,個人支付45%。
住院報銷比例及范圍:
職工醫(yī)保的住院共付段報銷比例。將原政策中住院共付段“起付線至5000元部分”的報銷比例,由“在職80%、退休85%”提高為“在職85%、退休90%”;將“1萬元以上至最高限額部分”的報銷比例,由“在職85%、退休90%”提高為“在職90%、退休95%。
參保人員在定點醫(yī)療機構、定點零售藥店發(fā)生的下列項目費用納入城鎮(zhèn)居民基本醫(yī)療保險基金報銷范圍:
1.住院治療的醫(yī)療費用;
2.急診留觀并轉(zhuǎn)入住院治療前7日內(nèi)的醫(yī)療費用;
3.符合城鎮(zhèn)居民門診特殊病種規(guī)定的醫(yī)療費用;
4.符合規(guī)定的其他費用
什么情況下不能報銷:
1.未經(jīng)批準在非定點醫(yī)療機構就診發(fā)生的醫(yī)療費用
2.自殺、自殘的(精神病)除外
3.打架、斗毆、酗酒、吸毒及其他因犯罪或違反《治安管理處罰法》所致傷病的
4.交通事故、意外傷害、醫(yī)療事故等
5.因美容、矯形、生理缺陷等進行治療的
6.屬于工傷保險(含職業(yè)病)或生育保險支付范圍的
7.國家和省市醫(yī)療保險政策規(guī)定的其他不支付費用情形
南寧市門診特殊慢性病醫(yī)療報銷范圍及比例
(一)病種范圍。全區(qū)統(tǒng)一確定冠心病等29種疾病為門診特殊慢性病,詳見門診特殊慢性病醫(yī)療費基金限額支付表。
(二)門診特殊慢性病認定。參保人員患有規(guī)定的門診特殊慢性病,由二級(縣級)及以上定點醫(yī)療機構組織認定,并負責匯總相關材料(包括中級職稱及以上醫(yī)師開具的疾病證明書,門診病歷、檢查報告單、化驗單等),由定點醫(yī)療機構定期報送社會保險經(jīng)辦機構備案。門診慢性病的認定標準、認定時間、經(jīng)辦流程由統(tǒng)籌地區(qū)根據(jù)當?shù)貙嶋H制定。
(三)定點醫(yī)療。門診特殊慢性病患者原則上選擇一家基層定點醫(yī)療機構作為門診醫(yī)療服務定點,定點醫(yī)療機構一年一定,中途不予變更。統(tǒng)籌地區(qū)社會保險經(jīng)辦機構有服務能力、監(jiān)管能力、控費能力的,可自主增加定點醫(yī)療機構服務點。
(四)起付標準。門診特殊慢性病醫(yī)療費基金起付標準為20元/人·月,從符合基金支付總額中扣除。
(五)醫(yī)療費報銷比例。門診特殊慢性病患者在定點醫(yī)療機構門診發(fā)生符合基本醫(yī)療保險支付范圍的醫(yī)療費用,由基金與個人雙方分擔,詳見門診特殊慢性病基本醫(yī)療保險醫(yī)療費分擔支付表。
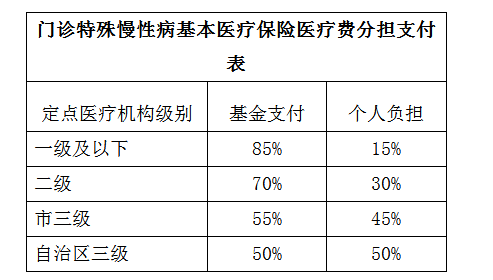
(六)門診特殊慢性病患者在定點醫(yī)療機構治療使用基本醫(yī)療保險《藥品目錄》和《醫(yī)療服務項目》中的乙、丙類醫(yī)藥的,分別先由個人自付15%、30%后,再按基本醫(yī)療保險規(guī)定支付。對國家和自治區(qū)價格主管部門規(guī)定可單獨收費的醫(yī)用材料(含體內(nèi)置放材料)實行價格分類管理,200元以下(含200元)為甲類醫(yī)用材料;200元以上、500元以下(含500元)為乙類醫(yī)用材料;500元以上為丙類醫(yī)用材料。
(七)對建檔立卡貧困人口參保人員治療門診特殊慢性病的,在門診特殊慢性病基本醫(yī)療保險醫(yī)療費分擔支付表的基礎上提高報銷比例5%。
對建檔立卡貧困人口的確認、必備資料、經(jīng)辦流程由統(tǒng)籌地區(qū)根據(jù)當?shù)貙嶋H制定。
(八)限額支付。各病種實行年度基金限額支付,詳見門診特殊慢性病醫(yī)療費基金限額支付表。超過年度基金限額支付以上部分的醫(yī)療費用由個人自付。
廣西職工醫(yī)保報銷比例是多少及報銷條件流程說明2023-09-14 20:52:39
云浮職工醫(yī)保報銷比例是多少及報銷條件流程說明2023-09-21 05:45:39
南寧大病醫(yī)保怎么辦理流程,辦理大病卡需要什么材料2023-09-17 19:29:40
南寧新生兒醫(yī)保報銷范圍及報銷比例怎么計算2023-09-15 12:03:35
南寧醫(yī)療保險異地報銷政策,南寧醫(yī)保異地報銷比例多少錢2023-09-14 21:08:37
南寧城鄉(xiāng)居民醫(yī)保怎么報銷及報銷比例政策說明2023-09-21 20:30:55
南寧新生兒醫(yī)保卡怎么辦理-附報銷比例范圍2023-09-20 19:55:04
南寧醫(yī)保報銷流程及報銷比例新政策解讀2023-09-15 04:06:36
南寧異地醫(yī)保報銷最新政策,南寧異地醫(yī)保報銷比例2023-09-18 09:19:51
南寧職工醫(yī)保異地結算報銷比例計算方法說明2023-09-15 02:08:46
香港珠海學院在河北預估錄取分數(shù)線多少分2025-05-22 11:08:58
山東輕工職業(yè)學院在山西高考專業(yè)招生計劃(人數(shù)+代碼)2025-05-22 11:07:45
中南林業(yè)科技大學的食品科學與工程專業(yè)分數(shù)線(附2020-最低分排名怎么樣)2025-05-22 11:06:26
四川高考排名在104550的理科類考生能報什么大學(原創(chuàng))2025-05-22 11:05:04
海南高考405分能上的公辦專科學校有哪些2025-05-22 11:03:50
鹽城師范學院在江西錄取分數(shù)線是多少?最低位次排名2025-05-22 11:02:35
淮北師范大學在陜西預估錄取分數(shù)線多少分2025-05-22 11:01:06
貴州高考排名在68300的文科類考生能報什么大學(原創(chuàng))2025-05-22 10:59:36
廣東高考排名在335050的物理類考生能報什么大學(原創(chuàng))2025-05-22 10:58:09
福建林業(yè)職業(yè)技術學院的建設工程管理專業(yè)分數(shù)線(附2020-最低分排名怎么樣)2025-05-22 10:56:47
廈門理工學院在河北預估錄取分數(shù)線多少分2025-05-22 10:55:40
山東高考排名在436100的考生能報什么大學(原創(chuàng))2025-05-22 10:54:17
廣西職工醫(yī)保報銷比例是多少及報銷條件流程說明2023-09-14 20:52:39
云浮職工醫(yī)保報銷比例是多少及報銷條件流程說明2023-09-21 05:45:39
最新圖文

達州大病醫(yī)保救助怎
時間:2023-09-15 23:0:35
廣安大病醫(yī)保救助怎
時間:2023-09-21 19:0:12
宜賓大病醫(yī)保救助怎
時間:2023-09-20 14:0:48
南充大病醫(yī)保救助怎
時間:2023-09-19 13:0:10 廣西職工醫(yī)保報銷比例是多少及報銷條件流程說明
廣西職工醫(yī)保報銷比例是多少及報銷條件流程說明 云浮職工醫(yī)保報銷比例是多少及報銷條件流程說明
云浮職工醫(yī)保報銷比例是多少及報銷條件流程說明 南寧大病醫(yī)保怎么辦理流程,辦理大病卡需要什么材料
南寧大病醫(yī)保怎么辦理流程,辦理大病卡需要什么材料 南寧新生兒醫(yī)保報銷范圍及報銷比例怎么計算
南寧新生兒醫(yī)保報銷范圍及報銷比例怎么計算 南寧醫(yī)療保險異地報銷政策,南寧醫(yī)保異地報銷比例多少錢
南寧醫(yī)療保險異地報銷政策,南寧醫(yī)保異地報銷比例多少錢 南寧城鄉(xiāng)居民醫(yī)保怎么報銷及報銷比例政策說明
南寧城鄉(xiāng)居民醫(yī)保怎么報銷及報銷比例政策說明 南寧新生兒醫(yī)保卡怎么辦理-附報銷比例范圍
南寧新生兒醫(yī)保卡怎么辦理-附報銷比例范圍 南寧醫(yī)保報銷流程及報銷比例新政策解讀
南寧醫(yī)保報銷流程及報銷比例新政策解讀 南寧異地醫(yī)保報銷最新政策,南寧異地醫(yī)保報銷比例
南寧異地醫(yī)保報銷最新政策,南寧異地醫(yī)保報銷比例 南寧職工醫(yī)保異地結算報銷比例計算方法說明
南寧職工醫(yī)保異地結算報銷比例計算方法說明 香港珠海學院在河北預估錄取分數(shù)線多少分
香港珠海學院在河北預估錄取分數(shù)線多少分 山東輕工職業(yè)學院在山西高考專業(yè)招生計劃(人數(shù)+代碼)
山東輕工職業(yè)學院在山西高考專業(yè)招生計劃(人數(shù)+代碼) 中南林業(yè)科技大學的食品科學與工程專業(yè)分數(shù)線(附2020-最低分排名怎么樣)
中南林業(yè)科技大學的食品科學與工程專業(yè)分數(shù)線(附2020-最低分排名怎么樣) 四川高考排名在104550的理科類考生能報什么大學(原創(chuàng))
四川高考排名在104550的理科類考生能報什么大學(原創(chuàng)) 海南高考405分能上的公辦專科學校有哪些
海南高考405分能上的公辦專科學校有哪些 鹽城師范學院在江西錄取分數(shù)線是多少?最低位次排名
鹽城師范學院在江西錄取分數(shù)線是多少?最低位次排名 淮北師范大學在陜西預估錄取分數(shù)線多少分
淮北師范大學在陜西預估錄取分數(shù)線多少分 貴州高考排名在68300的文科類考生能報什么大學(原創(chuàng))
貴州高考排名在68300的文科類考生能報什么大學(原創(chuàng)) 廣東高考排名在335050的物理類考生能報什么大學(原創(chuàng))
廣東高考排名在335050的物理類考生能報什么大學(原創(chuàng)) 福建林業(yè)職業(yè)技術學院的建設工程管理專業(yè)分數(shù)線(附2020-最低分排名怎么樣)
福建林業(yè)職業(yè)技術學院的建設工程管理專業(yè)分數(shù)線(附2020-最低分排名怎么樣) 廈門理工學院在河北預估錄取分數(shù)線多少分
廈門理工學院在河北預估錄取分數(shù)線多少分 山東高考排名在436100的考生能報什么大學(原創(chuàng))
山東高考排名在436100的考生能報什么大學(原創(chuàng))